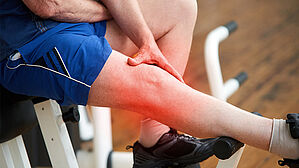
Im Verfahren vor dem Landessozialgericht Bayern ging es um die Genehmigung langfristiger Heilmittelbehandlungen. Schon im Jahr 2000 war der Kläger am Knie operiert worden. Seither bestanden vielfältige Beschwerden.
Es trat unter anderen eine sogenannte Algodystrophie auf. Das ist eine schmerzhafte Ernährungsstörung und Schrumpfung der Haut, der Muskulatur und der Knochen. Die Erkrankung betraf beim Kläger das Kniegelenk. Sie entwickelte sich schleichend fort und trat über die Jahre hinweg phasenweise immer wieder verstärkt auf.
Kontinuierliche Physiotherapie half dem Kläger
Kontinuierliche Heilmittelbehandlungen insbesondere in Form von Physiotherapie halfen dem Kläger. Diese musste er sich jedoch immer wieder neu verordnen lassen. Die behandelnden Ärzte verordneten die Behandlungen nicht durchgehend. Sie verwiesen darauf, der Kläger wolle sich häufiger behandeln lassen, als es regulär vorgesehen sei.
Die Ärzte befürchteten in diesem Falle, dass die Krankenkassen Schadenersatz fordern könnten. Auch die Krankenkasse bestätigte, dass sie jeweils prüfe, ob weitere Verordnungen wirtschaftlich seien.
Der Kläger wünschte, dass er auf Dauer behandelt wird
Der Kläger wurde daher nicht auf Dauer behandelt. Er beantragte bei seiner Krankenkasse jedoch, ihm langfristige Heilmittelbehandlungen zu gewähren. In diesem Verfahren wurde er durch das Büro Ulm der DGB Rechtsschutz GmbH bis hin zum Bayerischen Landessozialgericht (LSG) vertreten.
Leider hatte er im Verfahren keinen Erfolg. Das Landessozialgericht vertrat die Auffassung, es sei nicht notwendig, über 15 Jahre nach der Knieoperation wegen der Algodystrophie durchgehende Heilmittelbehandlung zu genehmigen. Die rechtlichen Voraussetzungen seien nicht erfüllt.
Der Kläger meinte demgegenüber, er müsse kontinuierlich behandelt werden, damit das Kniegelenk beweglich bleibe. Auch benötige er weitere Behandlungen, damit die Gelenke im linken Fuß stabil und beweglich blieben. Links habe er 2014 nämlich außerdem eine schlecht heilende Mittelfußfraktur gehabt. Das müsse auch berücksichtigt werden.
Die Behandlung könne verhindern, dass die Krankheit fortschreite
Er benötige auch eine Prophylaxe durch Ausgleich der Funktionsstörungen von linkem Kniegelenk und Hüfte. Die Ärzte würden ihm daher dringend raten, die Therapie durchgehend fortzusetzen. Nur damit könne er verhindern, dass die Krankheit fortschreite.
Bereits nach einer nur zweiwöchige Therapiepause habe sich gezeigt, dass sich die Schmerzen deutlich stiegen. Daraus resultierten zunehmende Funktionsstörungen im Bereich der Wirbelsäule. Nur bei einer dauerhaften physiotherapeutischen Übungsbehandlung ließe sich eine Verschlechterung des Befundes verhindern.
Gericht beruft sich auf rechtliche Bestimmungen
Sowohl die Krankenkasse als auch das Sozialgericht gaben der Krankenkasse recht. Der Kläger legte im Verfahren mehrere ärztliche Bescheinigungen vor, die seine Auffassung stützten. Danach benötigte er dauerhafte Physiotherapie. Physiotherapie gehört dabei zu den Heilmitteln, die grundsätzlich verordnet werden dürfen. Jedoch auch das Landessozialgericht sprach ihm die gewünschte Behandlung nicht zu.
Das Gericht berief sich auf die rechtlichen Bestimmungen. Der Gemeinsame Bundesausschuss erlasse Richtlinien zur Verordnung von Heilmitteln. Wer Mitglied in der gesetzlichen Krankenversicherung sei, habe zwar einen Anspruch darauf, dass er mit Heilmitteln versorgt werde. Das gelte aber nicht, wenn sie durch das Gesetz ausgeschlossen seien.
Versicherten, die langfristig behandelt werden müssten, könnten die Krankenkassen allerdings die erforderlichen Hilfsmittel für einen geeigneten, längeren Zeitraum genehmigen. Für den Arzt habe dies den Vorteil, dass er diese Behandlung dann nicht auf sein Budget angerechnet bekomme.
Nach Auffassung des Gerichts benötigt der Kläger jedoch keine zwei Behandlungen in der Woche. Seine Krankheit sei nicht schwer genug. Er sei auch nicht langfristig durch sie beeinträchtigt. Bereits das Sozialgericht hatte zuvor schon gemeint, Krankengymnastik könne er im Übrigen auch zu Hause alleine machen.
Heilmittelrichtlinien müssen die Krankheit ausdrücklich benennen
Nur für Krankheiten, die vom GBA in die Richtlinie aufgenommen worden seien, käme eine längere Behandlung in Frage. Beim Kläger sei das nicht der Fall. Deshalb gebe ihm die Richtlinie auch keinen unmittelbaren Anspruch.
Der Kläger leide an mehreren Erkrankungen im Bereich des Kniegelenkes. Die „Algodystrophie“ rechten Kniegelenkes sei im Anschluss an eine Arthroskopie aufgetreten. Damals habe der Kläger sich eine Knieinfektion zugezogen. Die Diagnose „Algodystrophie“ finde sich in der Diagnoseliste des GBA allerdings nicht.
Auch eine vergleichbare Erkrankung lässt langfristige Heilmittelbehandlung zu
Der Anspruch sei daher allenfalls dann möglich, wenn seine Erkrankung mit einer in den Richtlinien konkret genannten Diagnose verglichen werden könne. Entsprechendes sei jedoch ebenfalls nicht gegeben. Der Kläger leide nämlich nicht an einer schweren dauerhaften Störung, wie die Diagnoseliste der Heilmittelrichtlinie sie beschreibe.
Das Gericht bezieht sich dabei auf ein ärztliches Gutachten des medizinischen Dienstes der Krankenkasse. Dieses Gutachten habe die vom Kläger vorgelegten Befundberichte und Arztbriefe geprüft. Das Gutachten sei nachvollziehbar und komme zu dem Ergebnis, dass eine Langzeitverordnung von Heilmitteln nicht notwendig sei. Beim Kläger reiche eine bedarfsorientierte Bewilligung aus. Im Übrigen könne der Kläger die erlernten Übungen auch in eigener Regie fortführen.
Ein weiteres Gutachten hielt das Gericht nicht für erforderlich.
Wirtschaftlichkeitsüberprüfung sieht zeitliche Begrenzung der Behandlung vor
Im Übrigen käme es für die Dauer der Therapie auch darauf an, dass die Leistung wirtschaftlich sei. Es gebe insoweit eine Rahmenvorgabe des Spitzenverbandes des Bundes der Krankenkassen und der Kassenärztlichen Bundesvereinigung. Diese Rahmenvorgaben müsse die Krankenkasse berücksichtigen.
Für die Algodystrophie begrenze diese Wirtschaftlichkeitsprüfung die Behandlung zeitlich.
Besonderer Versorgungsbedarf bei Algodystrophie für ein Jahr
Die Algodystrophie dürfe danach in besonderen Fällen zwar kontinuierlichen behandelt werden. Diese Behandlung sei allerdings begrenzt auf ein Jahr nachdem die Diagnose feststehe. Dieses Jahr sei beim Kläger längst abgelaufen. Für die Zukunft habe er daher keinen dauerhaften Anspruch.
Zwar habe der Kläger im September 2014 zusätzlich eine Fraktur des linken Mittelfußknochens erlitten. Die Heilung habe sich hier auch verzögert und führte dabei zu einer Überlastung des bereits geschädigten rechten Knies. Hierdurch verstärkten sich auch die Schmerzen. Ebenso hätten die Schmerzen zugenommen.
Hierfür habe die Krankenkasse jedoch bereits langfristigen Heilmittelbedarf für ein Jahr bewilligt. Zusätzlich genehmigte sie dem Kläger eine medizinische Rehabilitationsmaßnahme.
Der Fall lässt sich nicht anders entscheiden, wenn man alle Krankheiten zusammen betrachtet
Von einer chronischen Erkrankung könne man beim Kläger auch nicht ausgehen, wenn alle Krankheiten zusammen betrachtet würden, meint das LSG. Zwar hätten den Kläger weitere Krankheiten zusätzlich belastet. Diese hätten seine Ärzte jedoch alle erfolgreich behandelt.
Für seine Schmerzen nehme der Kläger nur bei Bedarf Schmerzmittel. Daher ergebe sich auch insoweit nicht, dass eine langfristige Krankengymnastik nötig sei.
Werden Heilmittel langfristig verordnet, muss die Krankenkasse nicht überprüfen, ob sie wirtschaftlich sind
Wenn Versicherte langfristig zu versorgen seien, spiele keine Rolle, ob die Heilmittel wirtschaftlich eingesetzt würden. Ziel sei allerdings nicht, die behandelnden Ärzte vor einer Überprüfung zu schützen, sondern das Verfahren in besonderen Fällen zu vereinfachen, die der GBA festlege.
Der Kläger leide an einer Krankheit, die seine Ärzte nach dem Unfall ein Jahr lang in besonderem Maße hätten versorgen müssen. Danach sei seine Krankheit aber nicht mehr so erheblich gewesen, dass sie mit Schädigungen vergleichbar gewesen sei, die schwer seien und dauerhaft vorlägen.
Lesen Sie auch
Krankenkasse muss 3D-Wirbelsäulenröntgen nicht zahlen
Das sagen wir dazu:
Einmal mehr zeigt sich auch hier, dass die Bestimmungen des Krankenversicherungsrechts nicht immer nur zum Wohle der Patienten sind. Es geht aber auch nicht immer darum, den Ärzten die Arbeit zu erleichtern.
Im Prinzip geht es um Formalismus. Vieles soll möglichst so fest geregelt sein, dass es keine offenen Fragen mehr gibt. Das führt dann dazu, dass trotz größter Beschwerden Behandlungen abgelehnt werden, obwohl sie durchaus sinnvoll sind und im Einzelfall helfen würden. Manchmal sind sie mit geringeren Belastungen für den Körper verbunden.
Hier hätte man sicher überlegen müssen, ob die Physiotherapie dem verstärktem Gebrauch von Schmerzmitteln vorzuziehen gewesen wäre. Diese Überlegungen lässt das System aber leider nicht im erforderlichen Umfang zu.
Rechtliche Grundlagen
Heilmittelversorgung
§ 32 Heilmittel
(1) Versicherte haben Anspruch auf Versorgung mit Heilmitteln, soweit sie nicht nach § 34 ausgeschlossen sind. Für nicht nach Satz 1 ausgeschlossene Heilmittel bleibt § 92 unberührt.
(1a) Der Gemeinsame Bundesausschuss regelt in seiner Richtlinie nach § 92 Absatz 1 Satz 2 Nummer 6 das Nähere zur Heilmittelversorgung von Versicherten mit langfristigem Behandlungsbedarf. Er hat insbesondere zu bestimmen, wann ein langfristiger Heilmittelbedarf vorliegt, und festzulegen, ob und inwieweit ein Genehmigungsverfahren durchzuführen ist. Ist in der Richtlinie ein Genehmigungsverfahren vorgesehen, so ist über die Anträge innerhalb von vier Wochen zu entscheiden; ansonsten gilt die Genehmigung nach Ablauf der Frist als erteilt. Soweit zur Entscheidung ergänzende Informationen des Antragstellers erforderlich sind, ist der Lauf der Frist bis zum Eingang dieser Informationen unterbrochen.
(1b) Verordnungen, die über die in der Richtlinie des Gemeinsamen Bundesausschusses nach § 92 Absatz 1 Satz 2 Nummer 6 in Verbindung mit Absatz 6 Satz 1 Nummer 3 geregelte orientierende Behandlungsmenge hinausgehen, bedürfen keiner Genehmigung durch die Krankenkasse.
(2) Versicherte, die das achtzehnte Lebensjahr vollendet haben, haben zu den Kosten der Heilmittel als Zuzahlung den sich nach § 61 Satz 3 ergebenden Betrag an die abgebende Stelle zu leisten. Dies gilt auch, wenn Massagen, Bäder und Krankengymnastik als Bestandteil der ärztlichen Behandlung (§ 27 Satz 2 Nr. 1) oder bei ambulanter Behandlung in Krankenhäusern, Rehabilitations- oder anderen Einrichtungen abgegeben werden. Die Zuzahlung für die in Satz 2 genannten Heilmittel, die als Bestandteil der ärztlichen Behandlung abgegeben werden, errechnet sich nach den Preisen, die für die Krankenkasse des Versicherten nach § 125 für den Bereich des Vertragsarztsitzes vereinbart sind. Bestehen insoweit unterschiedliche Preisvereinbarungen, hat die Krankenkasse einen durchschnittlichen Preis zu errechnen. Die Krankenkasse teilt die anzuwendenden Preise den Kassenärztlichen Vereinigungen mit, die die Vertragsärzte darüber unterrichten











Das sagen wir dazu